Lors de son entrée en vigueur en 1996, la loi fédérale sur l’assurance-maladie (LAMal) a instauré l’assurance obligatoire des soins (AOS) pour toutes les personnes qui résident en Suisse ou y exercent une activité lucrative. Elle garantit à tous les assurés des primes uniformes à l’intérieur d’un canton ou d’une région, indépendamment des coûts de santé attendus compte tenu de leur âge, de leur sexe ou de leurs antécédents médicaux. Ce passage à un système de primes uniformes et indépendantes des risques a toutefois incité les assureurs-maladie à attirer les assurés en bonne santé qui génèrent moins de coûts. Afin d’éviter une telle sélection des risques, une compensation des risques prospective a été inscrite dans la loi. Elle consiste à calculer les besoins de prestations attendus pour les différents assurés et à instaurer une compensation financière entre les caisses-maladie en fonction des différences dans les coûts associés à leurs effectifs d’assurés respectifs. L’organisation de cette compensation des risques a été confiée à l’Institution commune LAMal, qui est également chargée de collecter les données nécessaires au calcul des contributions de compensation.
Le système suisse de compensation des risques Le risque financier associé à chaque assuré doit être évalué sur la base de facteurs appropriés. Jusqu’en 2011, seuls les indicateurs démographiques de l’âge et du sexe étaient utilisés pour déterminer – de manière indirecte – ce risque. À partir de 2012, le « séjour dans un hôpital ou un établissement médico-social au cours de l’année précédente » a fourni pour la première fois une indication directe de l’état de santé des assurés. Cet indicateur de morbidité recense les personnes qui ont été hospitalisées au cours de l’année précédente, à condition que le séjour ait duré au moins trois nuits consécutives. L’idée était d’identifier les cas de maladie qui sont relativement graves et qui sont associés à un risque d’entraîner des coûts élevés par la suite. Cependant, nombre de pathologies qui entraînent des coûts élevés pour l’assurance-maladie n’impliquent pas de séjour à l’hôpital. C’est notamment le cas des maladies chroniques qui sont souvent traitées de manière ambulatoire et dans lesquelles le traitement médicamenteux joue un rôle central. C’est pourquoi un indicateur direct de morbidité supplémentaire a été introduit en 2017, à savoir le « coût des médicaments au cours de l’année précédente », avec un seuil fixé à 5000 francs. L’objectif, en ajoutant cet indicateur, était de tenir compte des assurés qui génèrent des coûts élevés en dehors du secteur hospitalier. Mais comme le coût des médicaments est considéré de manière globale, il est possible que cet indicateur recense aussi des assurés qui souffrent de maladies aiguës nécessitant l’achat ponctuel de médicaments onéreux, mais qui ne présentent pas pour autant de risque de générer des coûts élevés par la suite. Afin de mieux identifier les personnes présentant des diagnostics coûteux et un besoin durable de médicaments onéreux, l’indicateur du « coût des médicaments au cours de l’année précédente » est remplacé à partir de 2020 par celui des « groupes de coûts pharmaceutiques ». Ce nouvel indicateur, également connu sous le sigle de PCG (pour pharmaceutical cost groups), est nettement plus précis et moins sujet à manipulations.
Identification des risques individuels de morbidité Partant de la définition des maladies chroniques générant des coûts élevés, les PCG regroupent les médicaments utilisés pour leur traitement. Pour chacun de ces médicaments, on détermine une dose quotidienne standard (ou DDD pour defined daily dosis) du principe actif qu’il contient, en s’appuyant autant que possible sur le système international de classification anatomique, thérapeutique et chimique (ATC) ainsi que sur la définition des DDD proposée par l’Organisation mondiale de la santé (OMS). Les assurés sont attribués à un PCG lorsque le nombre de doses quotidiennes des principes actifs associés à ce PCG qu’ils ont consommé dépasse un certain seuil. Pour la majorité des PCG, ce seuil a été fixé à 180 doses quotidiennes de manière à garantir que seules des personnes ayant reçu ces médicaments sur une longue période, et donc pour le traitement d’une maladie chronique, sont prises en considération. En principe, une personne peut être attribuée à plus d’un PCG. Cependant, afin d’éviter qu’une même pathologie ou qu’une pathologie connexe donne lieu à des indemnisations multiples, les PCG qui se chevauchent sont hiérarchisés en fonction du degré de gravité de la pathologie sous-jacente et des besoins de prestations qui lui sont associés. Ensuite, l’assuré n’est attribué qu’au PCG correspondant au degré de gravité le plus élevé (voir graphique G1). Par exemple, s’il remplit les critères à la fois du PCG « maladies cardiaques » et du PCG « cholestérol élevé », il sera attribué exclusivement au premier. Lorsqu’une pathologie donnée est souvent associée à une comorbidité non couverte par le PCG et entraîne par conséquent des dépenses plus élevées que la pathologie considérée seule, l’assuré concerné est attribué à un PCG combiné. Par exemple, si un assuré reçoit des médicaments à la fois contre le « diabète de type 2 » et contre l’« hypertension » à raison de 180 doses quotidiennes ou plus, le PCG « diabète de type 2 avec hypertension » sera applicable.
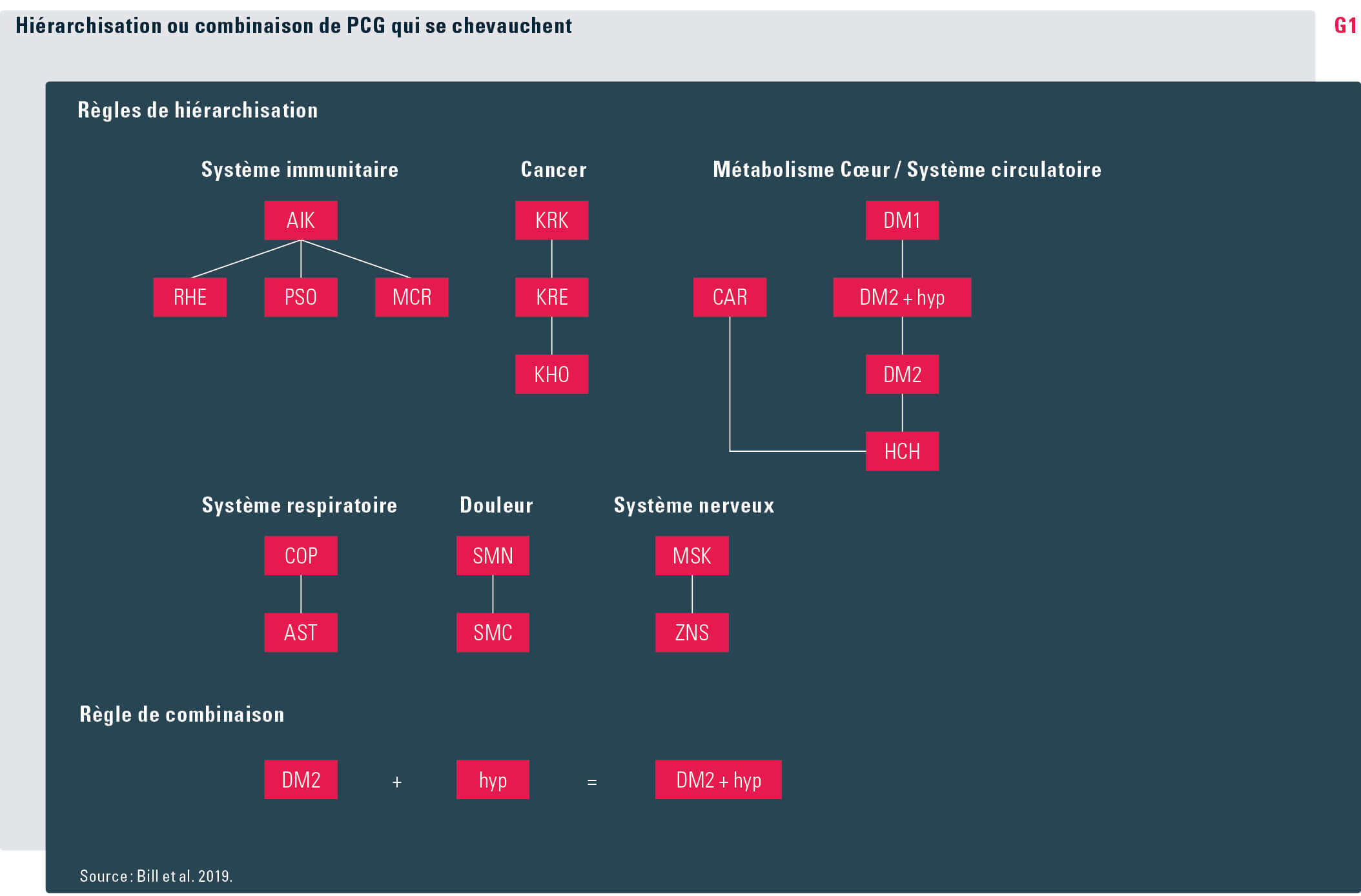
Le Département fédéral de l’intérieur (DFI) publie chaque année une liste des médicaments remboursés par les caisses-maladie et pertinents pour les PCG, avec indication des DDD correspondantes. Le modèle des PCG s’appuie sur un système qui est appliqué avec succès aux Pays-Bas depuis 2002 (voir Bill et al., 2019) et qui comprend actuellement 34 groupes (voir tableau T1).

Le nouveau modèle de la compensation des risques qui fait appel à l’indicateur des PCG et qui tient compte des dépenses de médicaments de chaque assuré augmente considérablement les exigences auxquelles doivent satisfaire les caisses-maladie en matière de transmission des données. Jusqu’à présent, chaque caisse pouvait se contenter de classer elle-même ses assurés en fonction des facteurs de risque applicables et de fournir pour le calcul de la compensation des risques des données agrégées concernant les coûts, la participation aux coûts et les effectifs des différents groupes de risque. L’introduction de l’indicateur des PCG requiert que l’on dispose, pour chaque assuré, non seulement des informations relatives aux indicateurs que sont l’âge, le sexe et le séjour dans un hôpital ou un établissement médico-social, mais encore d’informations concernant le type et le nombre de médicaments remboursés par l’assurance de base au cours de l’année précédente. En plus d’imposer des exigences plus élevées en matière de protection et de qualité des données, ce passage de la fourniture de données agrégées à la transmission de données individuelles anonymisées – opération incomparablement plus complexe – demande beaucoup plus de temps et de travail. En effet, l’utilisation de données individuelles augmente considérablement le volume des données : alors qu’il était possible auparavant de déterminer la compensation des risques sur la base d’environ 170 000 enregistrements, quelque 200 millions d’entrées seront désormais nécessaires. Le calcul des paiements au titre de la compensation des risques ne peut plus être effectué au moyen de simples opérations d’agrégation comme c’était le cas auparavant, mais nécessite une méthode complexe. Celle-ci doit d’abord classifier les assurés en fonction de leur consommation de médicaments et d’autres facteurs de risque, déterminer les taux de redevances de risque et les taux de contributions de compensation par groupe de risque, et pouvoir calculer les suppléments nécessaires pour les différents PCG ; enfin, elle doit aussi permettre de calculer l’allégement pour les jeunes adultes qui est en vigueur depuis 2019. L’Institution commune LAMal, qui est responsable de la mise en œuvre du système de compensation des risques, a fait développer un logiciel d’application à cette fin.
Révision du modèle de la compensation des risques en phase d’évaluation Avant que la compensation des risques tenant compte des PCG soit établie pour la première fois au printemps 2021, trois essais servent à tester les exigences complexes résultant de l’inclusion de ce nouvel indicateur. Ces essais serviront, d’une part, à estimer l’impact du nouvel indicateur de morbidité sur les paiements au titre de la compensation des risques et ils permettront, d’autre part, de contrôler la qualité des données fournies et le fonctionnement du nouveau logiciel de calcul. Pour le deuxième essai, qui a été mené en 2019 par l’Institution commune LAMal et auquel ont participé 50 assureurs-maladie sur les 52 potentiels, les données pour les années 2016, 2017 et 2018 ont été recueillies auprès d’environ 99 % de tous les assurés présentant une pertinence pour la compensation des risques.
Les résultats montrent que le passage de l’indicateur du « coût des médicaments au cours de l’année précédente » à celui des PCG entraînera une nouvelle augmentation des paiements que devront verser les assureurs-maladie au titre de la compensation des risques. Le volume de la redistribution, qui s’élevait à 2 milliards de francs en 2018 dans le cadre de la compensation des risques faisant appel au coût des médicaments, devrait augmenter d’environ 10 % et passer à 2,2 milliards de francs.
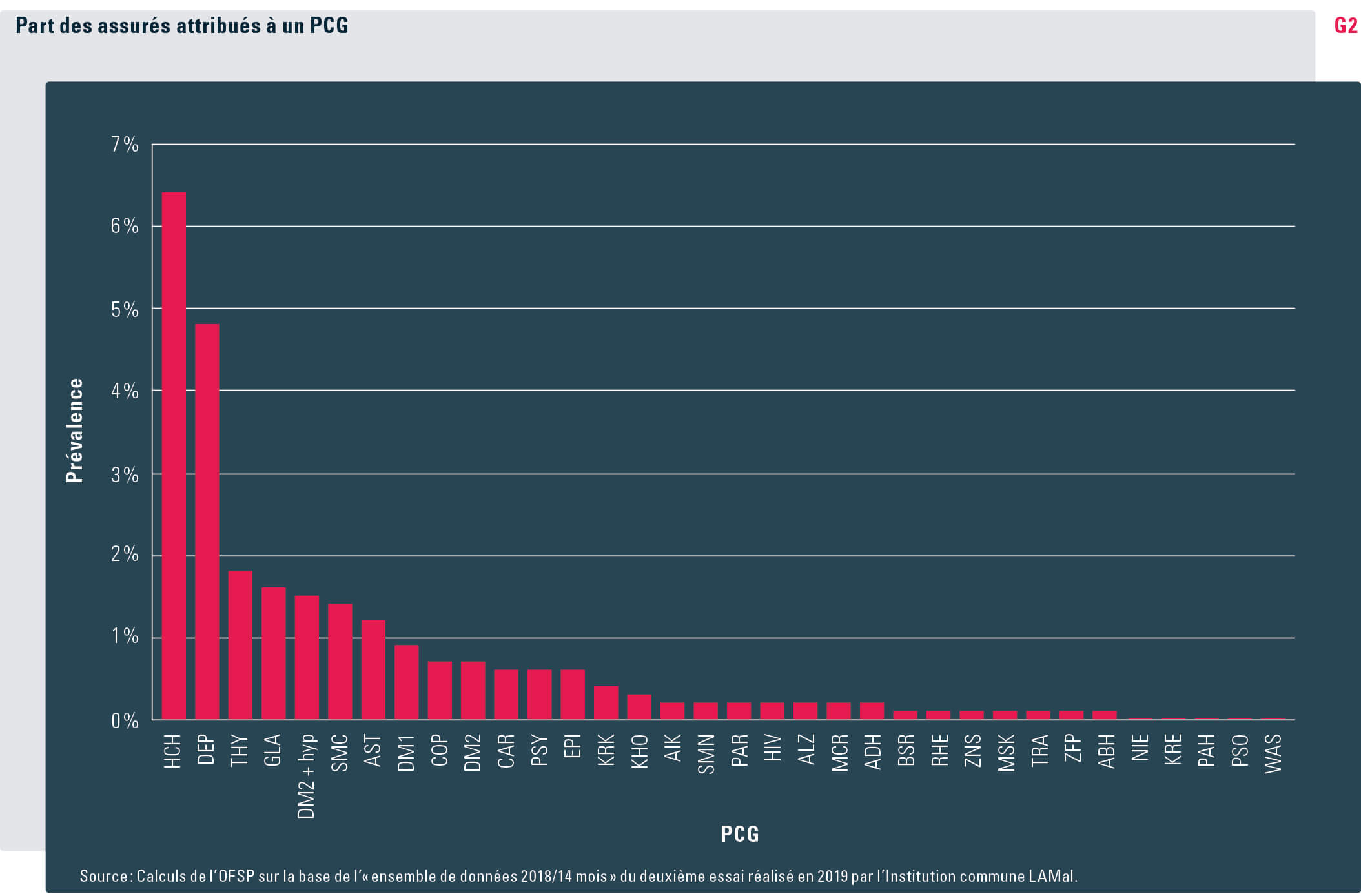
Le nouvel indicateur recense par ailleurs un nombre bien plus important de personnes. Alors que la caractéristique du coût des médicaments supérieur à 5000 francs ne concerne que 2,7 % des assurés, la part des assurés attribués à au moins un PCG est d’environ 20 %, la majorité (15 %) étant attribuée à un seul PCG, 4 % à deux PCG et 1 % à trois PCG ou plus.
Le nombre d’assurés susceptibles d’être attribués à un PCG varie beaucoup selon la maladie. Le « cholestérol élevé » et la « dépression » sont de loin les affections plus fréquentes. Les prévalences les plus faibles sont observées pour le « psoriasis », l’« hypertension pulmonaire » et les « troubles de la croissance » (voir graphique G2).
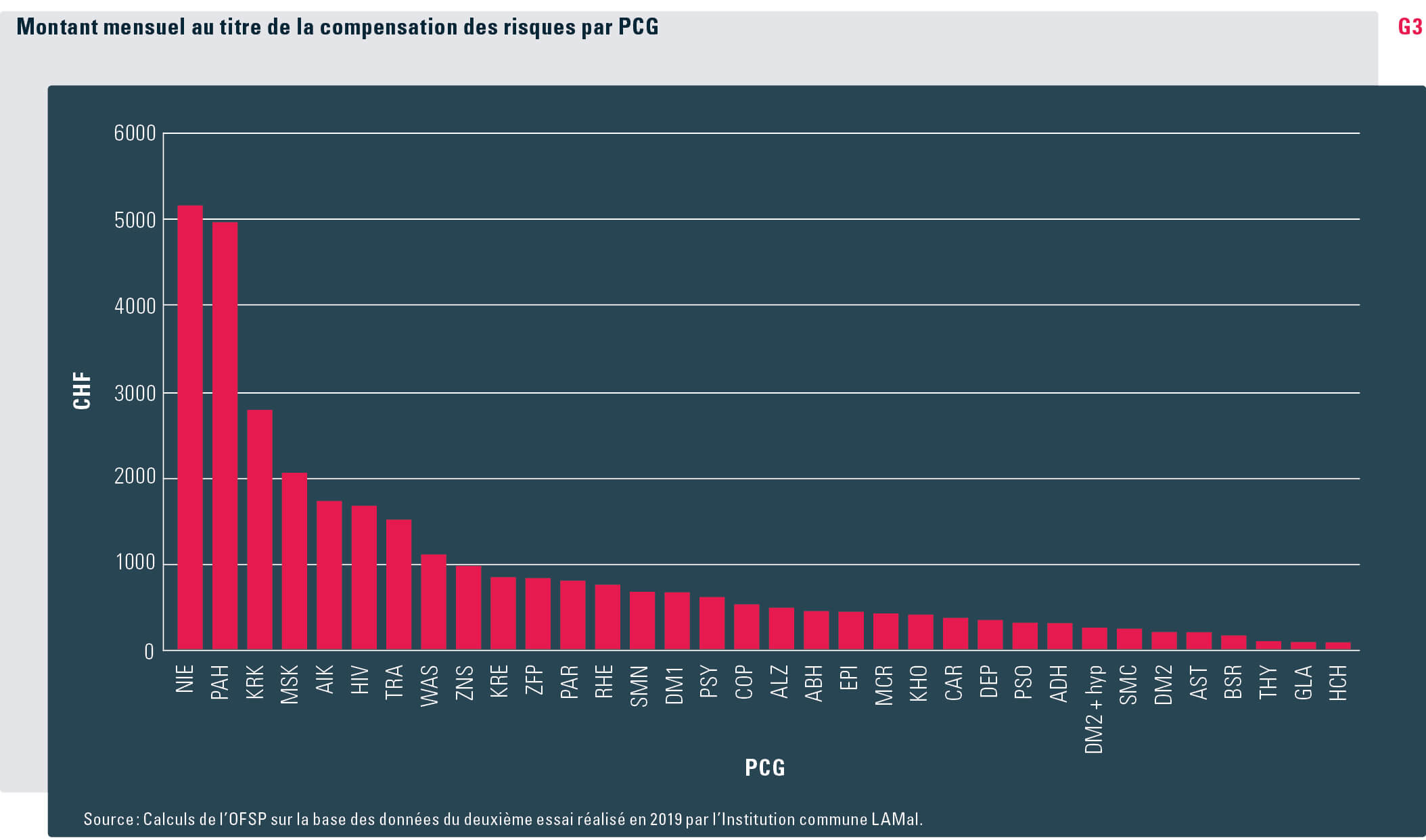
Le niveau d’indemnisation auquel donne droit un PCG dans le cadre de la compensation des risques est identique dans toute la Suisse. Il est déterminé sur la base des coûts supplémentaires que devrait générer l’assuré concerné par rapport à une personne présentant le même profil de risque par ailleurs. Les suppléments calculés pour les PCG sont d’un montant très variable, allant de 86 francs par mois pour le « cholestérol élevé » à 5188 francs par mois pour les « maladies rénales » (voir graphique G3).
Une analyse comparative de la précision des prévisions entre le nouveau modèle de la compensation des risques et le précédent montre que le passage de l’indicateur du coût des médicaments à celui des PCG permet de mieux estimer les différences de coûts entre les groupes d’assurés. Comme prévu, la prise en compte d’un indicateur nettement plus spécifique des maladies chroniques générant des coûts élevés est utile pour réduire encore l’incitation à la sélection des risques.
Maintenance et développement du modèle de la compensation des risques La compensation des risques faisant appel aux PCG s’applique à partir de 2020 et sera calculée pour la première fois au printemps 2021. D’ici là, la liste des médicaments pertinents pour les PCG devra être adaptée à l’évolution de l’offre et le sera ensuite chaque année. Lors de nouvelles admissions dans la liste des spécialités, la Commission fédérale des médicaments (CFM) conseillera le DFI sur leur attribution à un PCG et sur la définition des DDD. Afin de tenir compte des progrès de la médecine et de l’évolution constante des thérapies, le modèle de la compensation des risques fondé sur les PCG devra lui aussi être revu et adapté périodiquement sur la base des valeurs constatées empiriquement. Ces adaptations devraient se faire à des intervalles de trois à cinq ans, et nécessiteront de faire appel à des experts supplémentaires.
Parallèlement, la discussion sur l’amélioration du modèle de la compensation des risques se poursuivra. Divers aspects seront examinés, notamment le problème du nombre croissant de médicaments hautement spécialisés et extrêmement coûteux.
- Bibliographie
- Bill, Marc ; Meyer, Delia ; Telser, Harry (2019) : Aktualisierung der PCG-Liste für den Schweizer Risikoausgleich. Schlussbericht zur Studie im Auftrag des Bundesamts für Gesundheit; [Berne : OFSP] : www.ofsp.admin.ch > Assurances > Assurance-maladie > Assureurs et surveillance > Compensation des risques.
- RS 832.112.1 Ordonnance du 19 octobre 2016 sur la compensation des risques dans l’assurance-maladie (OCoR) : www.admin.ch > Droit fédéral > Recueil systématique.
- RS 832.10 Loi fédérale du 18 mars 1994 sur l’assurance-maladie (LAMal) : www.admin.ch > Droit fédéral > Recueil systématique.

